Pankreascancer (Bukspottkörtelcancer)
Att få diagnosen pankreascancer är omvälvande både för dig som fått denna diagnos och för anhöriga/närstående. Det är naturligt att vilja veta mer om vad den innebär i form av behandling, hur livet påverkas, vad den drabbade själv kan göra och tänka på såväl som vad anhöriga kan bidra med.
Med informationen vill vi ge en bild av hur pankreascancer behandlas idag i Sverige samt vart du kan vända dig för att få svar på frågor från ur kunniga och vederhäftiga källor.
Du finner också nyheter, filmer och annat som är knutet till diagnosen.
MENY Pankreascancer
- Allmänt
- Behandling
- Att få ett cancerbesked
- Ärftlig cancer?
- Tips till dig som precis fått diagnos
- Vilka frågor kan jag ställa till läkaren efter ett cancerbesked?
- Var kan jag få hjälp och råd
- Nationellt vårdprogram
- Vård utomlands
- Läsa och delta i studier
- Tillsammans mot cancer
- Senaste nytt om pankreascancer
- Diskutera på Facebook
- Vad är Blåljuscancer?
- Mer information
- Filmer om pankreascancer
Allmänt
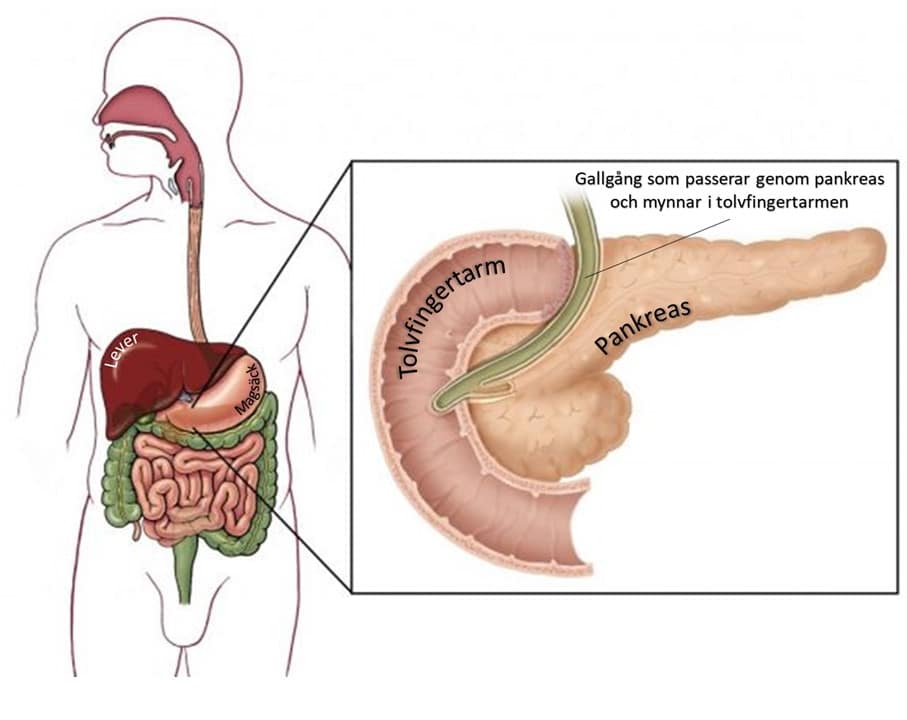
Pankreascancer innebär att en cancertumör utgår från själva bukspottkörtelvävnaden. I vissa fall utgår tumören från närliggande vävnader till exempel från den del av gallgången som passerar genom pankreas, från gallgångsmynningen i tarmen eller från själva tolvfingertarmen (se figur).
De senare tumörformerna (s.k.periampullära) beter sig och behandlas på samma sätt som pankreascancer.
Varje år drabbas ca 1800 individer, lika många män som kvinnor, av dessa tumörformer varav ca 80 % har pankreascancer. De flesta som får sjukdomen är äldre, över 70-år. Pankreascancer hos individer under 45-50 år är ovanligt.
Rapport från diagnosgrupp Pankreas – september 2024
Vi börjar nu med en rapport från varje diagnosgrupp en gång i månaden. Först ut är rapport från Diagnosgrupp Pankreas.
Vad är pankreas, hur fungerar den?
Pankreas är det latinska namnet för bukspottkörteln. Pankreas är ett körtelorgan som ligger i övre delen av magen, bakom magsäcken, framför ryggraden. Dess funktion är dels att producera enzymer som behövs för matsmältningen, dels hormoner, främst insulin som är nödvändigt för sockeromsättningen.
Vilka är de tidigaste symtomen?
Pankreascancer ger få eller mycket ospecifika symtom som exempelvis trötthet, aptitlöshet och illamående, besvär som kan ses av många andra orsaker än cancer.
Till de vanligaste symtomen vid debut av pankreascancer räknas dock värk i övre delen av buken och/eller ryggen tillsammans med ofrivillig viktnedgång. Särskilt att observera är om dessa besvär finns i samband med en relativt nydebuterad diabetes och/eller besvär med illaluktande flytande avföring.
Ett kardinalsymtom är gulsot, inte sällan kombinerat med svårartad klåda. Gulsot upptäcks genom att ögonvitorna och senare huden blir gul. Detta beror på att gallgången som går igenom bukspottkörteln blir förträngd av tumör så att gallan inte kommer ut i tarmen utan går ut i blodet och utsöndras senare via urinen. Detta resulterar i att urinen blir mörk, porterfärgad och avföringen gråvit, kittfärgad.
Hur undersöker man pankreas?
För att kunna se pankreas måste man göra en skiktröntgen (datortomografi) över magen. Då kan man vanligtvis fastställa om det finns en tumör och i vissa fall också om den har spridit sig.
För att se om tumören kan opereras behövs ibland en pankreasspecifik riktad skiktröntgen- eller magnetkameraundersökning för att tydligt se om tumören växer på de stora blodkärlen bakom pankreas och/eller om det finns spridning till levern.
Vid gulsot är det vanligt att man avlastar gallvägarna med en endoskopisk undersökning, så kallad ERCP (liknar en gastroskopi) där man för in ett rör förbi hindret i gallgången så att gallan åter rinner ut i tolvfingertarmen.
Behandling
Om cancern inte hunnit sprida sig
Om cancern inte hunnit sprida sig och patienten bedöms tåla en stor operation är behandlingen kirurgi, eventuellt i kombination med cellgifter vilka vanligtvis ges efter operationen. I speciella fall med lokalt avancerad tumörväxt på omkringliggande blodkärl kan cellgifter ges först i syfte att få tumören att stanna upp eller krympa lite så att man senare kan försöka operera bort den.
Pankreasoperationer är dels tekniskt krävande, dels mycket belastande för patienten som dessutom inte sällan drabbas av postoperativa besvär, varför patienten behöver vara i relativt god form för att tåla en operation. Denna typ av ingrepp kräver stor vana hos kirurger, narkos- och vårdpersonal och görs därför endast på ett fåtal centra i Sverige.
Operation sker som regel inom fyra veckor efter behandlingskonferens eftersom det inte sällan behövs en tids rehabilitering med näringstillskott om man har haft viktnedgång eller återhämtning efter att gulsot blivit avlastad med ett rör.
Vid operationen lyckas vanligtvis kirurgen få bort hela tumören, men det händer att man i finner spridd cancer i bukhålan eller till levern som inte kunnat ses på en skiktröntgen. I sådana fall är sjukdomen spridd och att då ta bort den lokala tumören hjälper inte.
Efter att patienten återhämtat sig efter operationen påbörjas vanligtvis poliklinisk cellgiftsbehandling vilket betyder att patienten får åka hem mellan behandlingstillfällena.
Om cancern hunnit sprida sig
Om tumören misstänks ha spridit sig tar man i de flesta fall ett vävnadsprov (biopsi) för att dels bekräfta spridning, dels för att se vilket cellgift som är mest lämpligt att använda.
Tillsammans med onkologen avgörs om cellgiftsbehandling ska startas eftersom en sådan kan vara minst lika belastande som en operation det vill säga man behöver vara i relativt gott allmäntillstånd för att tåla cellgifter utan att få svåra biverkningar. Syftet med en cellgiftsbehandling är dels att hämma cancercellerna från att dela sig och därmed sakta ner tumörväxten, dels hjälpa patienten att må bättre.
Dock är spridd pankreascancer inte möjlig att bota och så kallad palliativ vård ges också i syfte att mildra besvären från sjukdomen. I dagsläget forskas det intensivt på att hitta nya behandlingar som förhoppningsvis ska ändra på denna situation.
Kan man bota pankreascancer?
Möjligheten att bli frisk från pankreascancer beror på om cancern är spridd eller inte. Idag är den enda potentiellt botande behandlingen operation av en icke spridd lokaliserad tumör, eventuellt kombinerat med cellgifter.
Endast var femte patient kan dock erbjudas sådan behandling eftersom pankreascancer vanligtvis upptäcks för sent och har då hunnit sprida sig lokalt eller till lever/lungor.
Vad orsakar pankreascancer?
Orsaken till pankreascancer är okänd, men forskarna vet att risken fördubblas om man röker. Andra riskfaktorer är exempelvis hög ålder, snusning, fetma och typ 2 diabetes.
Ärftlig pankreascancer är sällsynt och en studie i Sverige har visat att det finns en ärftlig koppling hos färre än 5 procent av fallen (se mer nedan).
Att få ett cancerbesked
Varje dag får 160 människor i Sverige ett cancerbesked. Oavsett hur det kommer att gå innebär beskedet och den kommande behandlingen att tillvaron förändras, både för den som är sjuk och för många runt omkring. Den här texten handlar om hur du kan hantera de reaktioner och frågor som kan uppstå efter ett sjukdomsbesked.
Ärftlig cancer
Har du fler nära släktingar (med blodsband) som har fått pankreascancer (bukspottkörtelcancer) och/eller funderar du över om du är i en riskzon att själv utveckla pankerascancer?
I det Nationella vårdprogrammet för bukspottkörtelcancer rekommenderar vården de personer som har fler familjemedlemmar som drabbats av pankreascancer att de undersöker om de har förhöjd risk att själva drabbas.
Följande rekommendationer gäller:
- Familjer med två eller fler fall av pankreascancer i samma släktgren (oavsett ålder) bör kunna få en så kallad onkogenetisk konsultation.
- Familjer med minst tre nära släktningar som drabbats av pankreascancer varav en är en förstagradssläkting (föräldrar, barn och syskon) och de övriga är förstagradssläkting till varandra (tex pappa, faster, farfar) bör kunna få göra en så kallad screening. Samma gäller för personer som har två förstagradssläktingar med pankreascancer varav en har insjuknat i 40-årsåldern.
Vad gör du om du tillhör någon av dessa ovan angivna grupper?
Om du är intresserad av att utreda om du har förhöjd risk för att få pankreascancer bör du:
- Kontakta din vårdcentral
- Be dem att remittera dig för en utredning hos den kliniskt-genetiska enhet som finns på ditt sjukhus. Den kliniskt genetiska undersökningen avgör om du löper tillräckligt hög risk och därmed uppfyller villkoren för att delta i ett screening-program.
Vill du läsa mer om vad som står i vårdprogrammet om screening klickar du på länken ”familjär pankreascancer”.
Ordförklaringar:
Förstagradssläkting: Föräldrar, barn och syskon.
Andragradssläktning: Far- och morföräldrar, barnbarn, fastrar och farbröder, mostrar och morbröder.
Onkologisk konsultation syftar till att bedöma om det finns misstanke om något känt ärftligt syndrom som kan utredas genetiskt eller om släkten vid närmare genomgång uppfyller kriterierna för pankreasscreening.
Screening innebär att man med hjälp av en magnetkameraundersökning (MR och MRCP) och/eller med en endoskopisk ultraljudsundersökning kontrollerar förekomst av eventuell cancer. Nya testmetoder är under utveckling, tex blodprovsbaserade tester.
Tips till dig som precis fått diagnos
- Ställ frågor så att du förstår, och om det behövs kan man ställa samma fråga flera gånger.
- Alla cancerpatienter har rätt till en skriftlig vårdplan, där ska det stå information om diagnos, behandling, datum för nästa besök eller behandling, kontaktuppgifter till en kontaktsjuksköterska med mera.
- Skriv ned dina frågor inför läkarbesöket och de svar du får från läkare och sjukvårdspersonal, eller be om kompletterande skriftlig information efter samtalen.
- Ha med en närstående, som kan hjälpa till att minnas vad som sagts och vara ett känslomässigt stöd.
- Är du inte svensktalande har du alltid rätt till tolk så att du kan få information på ditt eget språk.
- Känner du dig osäker på om du fått rätt bedömning har du rätt att begära en ny medicinsk bedömning vid ett annat sjukhus (så kallad second opinion).
- Förvissa dig om att du har en fast vårdkontakt med en ansvarig läkare eller sjuksköterska.
- Alla cancerpatienter ska ha en kontaktsjuksköterska att ställa frågor till och som hjälper dig under din ”cancerresa”.
- Kontrollera alltid så att du får med dig dina journaler och din information mellan olika vårdhem och sjukhus.
- Var ute så mycket det går – ta promenader eller sitt i solen.
- Umgås inom familjen och med vänner, försök leva så normalt som möjligt. Var nära och tillsammans!
- Prata inom familjen och med vänner. Diskutera vad som händer och ta upp de svåra frågorna. Det är viktigt att inkludera även barn och ungdomar så att de förstår. För barn- och ungdomar finns det egna närståendestöd bland annat på nätet, men de kan också få prata med en kurator.
- Som närstående kan man känna sig hjälplös men ofta räcker det långt att finnas till hands för den som är sjuk och bara lyssna och dela det svåra. Du kan även hjälpa till att avlasta med praktiska saker. Det finns stödgrupper för närstående på många orter och man kan också be om att få träffa en kurator.
- Det finns mycket information på nätet. Under "Stöd och hjälp om cancer" samt "Mer information" rekommenderar vi några källor som är uppdaterade och trovärdiga.
- Prata med andra som är – eller har varit – i liknande situation. Vänd dig gärna till PALEMA.
- Det är naturligt att en cancerdiagnos väcker starka känslor av sorg, ilska, oförstående och/eller rädsla. Det finns inga rätt eller fel i hur man reagerar. Forskning har visat att oro och nedstämdhet ofta minskar när behandlingen startar och man vet vad som gäller under behandlingstiden.
- Närståendepenning kan anhörig söka hos Försäkringskassan, vilket innebär möjlighet att vara ledig från ditt ordinarie arbete mot ersättning. Alla läkare kan utfärda intyg för detta.
- Anhörigboken för anhöriga/ närstående finns att beställa på www.natverketmotcancer.se.
Vilka frågor kan jag ställa till läkaren efter ett cancerbesked?
Skriv ner dina frågor i förväg så att du inte glömmer något när du väl pratar med läkaren. Om du vill och har möjlighet kan det också kännas bra att ha med någon närstående vid läkarbesök. Tillsammans kan ni uppfatta mer än om du är ensam. Dessutom kan den som följer med dig också hjälpa till att ställa frågor.
Ställ alla frågor du har. Ställ samma fråga flera gånger, om du behöver det. Det är ofta mycket att ta in när man får ett cancerbesked. Att sortera alla frågor, tankar och känslor som dyker upp kan ta tid. Det är viktigt att du förstår informationen så att du kan vara delaktig i din vård.
Det är bra att skriva ner de svar du får från läkare och annan sjukvårdspersonal. Du kan spela in samtalet om det känns enklare, till exempel om du har en mobiltelefon med en sådan funktion. Säg i så fall gärna till innan. Du kan också be om hjälp med att få kompletterande skriftlig information efter samtalen. Om du vill ställa vissa frågor igen eller om det dyker upp nya frågor, kan du be om ett nytt samtal med läkaren.
Frågor som kan vara bra att ställa är:
- Vad är det för cancersjukdom?
- Är sjukdomen spridd och vad betyder det i så fall?
- Vilken behandling kan jag få, och finns det flera behandlingsmetoder?
- Är behandlingens syfte att bota sjukdomen?
- Hur vet jag vilken effekt behandlingen kommer att få, hur mäts effekten?
- Vilka biverkningar har behandlingen?
- När ska behandlingen starta?
- Hur kommer behandlingen att påverka vardagslivet?
- Hur kan jag själv medverka till att behandlingen blir så bra som möjligt?
- Finns det någon litteratur eller webbplats där jag kan få mer information?
- Vem är min ansvariga sjuksköterska? Finns det en kontaktsjuksköterska?
- Vart vänder jag mig om jag har frågor eller får besvär när mottagningen är stängd?
- Vart vänder jag mig om jag behöver någon att prata med?
Du har rätt att få informationen av en läkare så att du kan vara med och besluta vilken behandling som passar dig. Frågorna ska också få svar i den skriftliga vårdplan som du har rätt till och som du får vara med och utforma om du vill.
Berättar läkaren allt för mig, även om det är dåliga nyheter?
Det kan vara olika hur mycket information man vill ha. Kanske vill du inte veta allt utan fråga om det som känns viktigast för stunden. Läkaren ska anpassa svaren till de frågor du ställer. Men en läkare ska aldrig ljuga. Du ska få all information om du är tydlig med att du vill ha det.
Var kan jag få hjälp och råd?
Många har ett stort behov av att tala om sjukdomen, och att få bearbeta de känslor och tankar som dyker upp. Det finns stöd att få både inom och utanför sjukvården.
Stöd i sjukvården
Sjukvårdspersonal på den klinik där du har fått diagnosen eller ska få behandling kommer kunna ge dig den mesta informationen som rör din sjukdom och behandling. På de flesta sjukhus finns kurator eller psykolog som man kan vända sig till för stöd. Där finns även kontaktsjuksköterskor som gärna hjälper dig.
Se till att få ett telefonnummer – från din läkare – dit du alltid kan ringa eller vända dig om du har ytterligare frågor eller skulle må sämre. Även Cancerrådgivningen eller Cancerfonden kan vara till hjälp.
Se vidare under "Stöd och hjälp om cancer" samt "Mer information" på den här sidan.
Nationellt vårdprogram
Nationella vårdprogram inom cancervården ska bidra till en jämlik och god vård till alla patienter, oavsett bostadsort, kön och socioekonomisk status.
De nationella vårdprogrammen bygger på bästa medicinska kunskap och ger rekommendationer om utredning, behandling, omvårdnad, rehabilitering och uppföljning av patienter.
Vård utomlands
Du har rätt att söka vård i ett annat EU-land, t.ex. för att uppsöka en specialist, genomgå en operation eller få behandling för en speciell sjukdom.
Du kan välja mellan flera alternativ när du ska ansöka om ersättning för planerad vård utomlands genom Försäkringskassan. Samtliga alternativ har som grundvillkor att:
- du ska vara försäkrad för vårdförmåner i Sverige
- vården skulle bekostas av det allmänna om du fick den i Sverige.
I Sverige är det regionerna som ansvarar för hälso‑ och sjukvården. Vilken vård utomlands som du kan ha rätt till ersättning för beror därför på vilken region som du är skriven i.
Ett exempel på cancervård utomlands är cancervården (Docrates) i Finland, där i de flesta fall Försäkringskassan i Sverige betalar ersättning för vårdkostnader. Det går också att leta efter nationella kontaktpunkter i olika länder. Som en kombination till rättigheterna inom EU går det även att leta i webbtjänsten Medifind, där det går att få fram de bäst betygsatta läkarna i olika länder (även globalt), och enligt deras specialiteter. Det är också ett sätt att hitta möjligheter till second opinions, som kan vara värdefullt. Det har i många fall ändrat på föreslagna behandlingar.
Kontaktpunkter för olika länder (webbsidor och e-post)
Läsa och delta i studier
Som patient bör du alltid fråga din läkare om det pågår några studier som du kan delta i. Det kan vara bra om det behövs något extra i behandlingsväg för din cancer. I studierna testas många gånger nya mediciner och behandlingar som kan vara i framkant och viktiga för dig med en svår cancer.
Cancerstudier i Sverige är en nationell databas med aktuella kliniska studier inom cancervården. I databasen finns endast studier med pågående rekrytering av patienter.
För sökningar på internationella studier kan Medifinds sökverktyg användas och även ställas in på hur långt man kan tänkas resa för att delta.
Lista över nationella och internationella organisationer som arbetar med behandling, forskning och support. Det kan vara en utgångspunkt för att leta efter studier att delta i.
Tillsammans mot cancer
Cancerföreningen PALEMA är en intresseförening för personer som har, eller har haft, cancer i PAnkreas (bukspottkörtel), LEver/galla, MAgsäck/matstrupe, samt för anhöriga/närstående och/eller andra med yrkesmässig anknytning till dessa sjukdomar.
PALEMAs ändamål och uppgift är att verka för en förbättrad vård och livssituation för målgruppens drabbade. PALEMA är en ideell förening, som är religiöst och partipolitiskt obunden. PALEMA ingår i Nätverket mot cancer, som är en nationell samarbetsorganisation för cancerprofilerade patient- och intresseorganisationer i Sverige.
Vill du bli medlem i PALEMA eller få mer information, kan du ansöka här. Många medlemmar gör oss starkare!
Vill du stödja verksamheten – ge gärna ett bidrag. Ge en gåva, köp en produkt i webbshoppen, eller stöd oss på annat sätt.
Senaste nytt om Pankreascancer:
Informationsmöte
På WPCD den 17 november organiserade PALEMA i Stockholm ett informationsmöte på temat ”Vilken behandlingsutveckling och forskning sker inom pankreascancerområdet under de närmaste åren?”
Reviderat Nationellt vårdprogram
Palema har under året deltagit med representanter i utvecklingsmöten för revidering av Nationellt vårdprogram för pankreascancer. Syftet med programmet är att ta vara på och beskriva bästa praxis för pankreascancerbehandling samt förmedla detta i första hand till...
World pancreatic cancer coalition
Den svenska cancerföreningen PALEMA, patientförening för drabbade av bl a pankreascancer, deltar tillsammans med fler än 40 systerföreningar i andra länder på ett konstituerande möte för att bilda World Pancreatic Cancer Coalition, WPCC.
PALEMA är medlem i det nystartade internationella nätverket WPCC
PALEMA är nu medlem i det nystartade internationella nätverket WPCC, World Pancreatic Cancer Coalition, som startades i maj 2016. WPCC’s främsta uppgift är att knyta ihop de ideellt verkande organisationer som finns ”world wide” (ca 50 medlemmar).
Vad är Blåljuscancer
En AKUT sjukdom som kräver ett SNABBSPÅR till vården och där man behandlas av SPECIALISTER på respektive diagnos!
Cancerföreningen PALEMA har lanserat begreppet Blåljuscancer för att kräva förbättringar inom diagnoserna pankreascancer (bukspottkörtelcancer), lever-/gallvägscancer samt magsäck-/matstrupscancer.


Läs mer om pankreascancer hos DICE (engelsk text)
Läs mer här
Du är välkommen att höra av dig genom att ringa, mejla eller chatta med Cancerrådgivningen. De som arbetar där är specialistsjuksköterskor inom cancervård och har utbildning i samtalsstöd. Du kan även få råd och stöd om vad du kan göra i förebyggande syfte. Du ringer anonymt och de har tystnadsplikt.
Ordinarie öppettider: Helgfria vardagar mellan klockan 08.30 och 16.00.
Kvällsöppet: måndagar till 19.30.
Ring: 08-123 138 00
Mejla: cancerradgivningen@sll.se
Chatta: Klicka här
Helgfria vardagar mellan klockan 09.00 och 16.00

Livet däremellan
14 konkreta idéförslag från cancerpatienter och deras närstående på hur vi tillsammans kan skapa ännu bättre hälsa, sjukvård och omsorg. [wpfd_single_file id="1dIpACAfZs6x60M3_7G0xZXVPNd8Y820j" catid="529" name="Livet däremellan"]

Vad är viktigt för mig?
Detta är en rapport baserat på ett arbete som pågått under några års tid i ett samarbete mellan olika cancerföreningar och det är även en fortsättning på rapporten “Livet däremellan – 14 idéförslag från cancerpatienter och deras närstående”. [wpfd_single_file id="1bQosm1BkijSWtmjD9onhAtRnD9rKx1cy" catid="529" name="Vad är viktigt för mig?"]
Ladda ner broschyrer (pdf)
Mer information
- 1177 Vårdguiden
- Cancerfonden
- RCC (Regionala Cancercentrum)
- Nationella Kvalitetsregistret – Pancreas
- Vårdprogram
- Cancercommons
- Pancreatic Cancer Action Network (USA)
- Pancreatic Cancer (UK)
- Lustgarten Foundation – Pancreatic Cancer Research
- WPCC -World Pancreatic Cancer Coalition
- WPCD -World Pancreatic Cancer Day
Filmer om pankerascancer från vår YouTube kanal
Dela – Mejla – Skriv ut: